Синдром диабетической стопы (СДС) – это комплекс анатомо-функциональных изменений в области стоп больного сахарным диабетом человека, обусловленных микро- и макроангиопатиями (патологическими изменениями в мелких и крупных сосудах), а также нейропатией (патологическими изменениями в нервной системе). Это самое частое осложнение сахарного диабета, возникающее у 80 % диабетиков со стажем болезни 15-20 лет и более, в 50% случаев завершающееся ампутацией конечности.
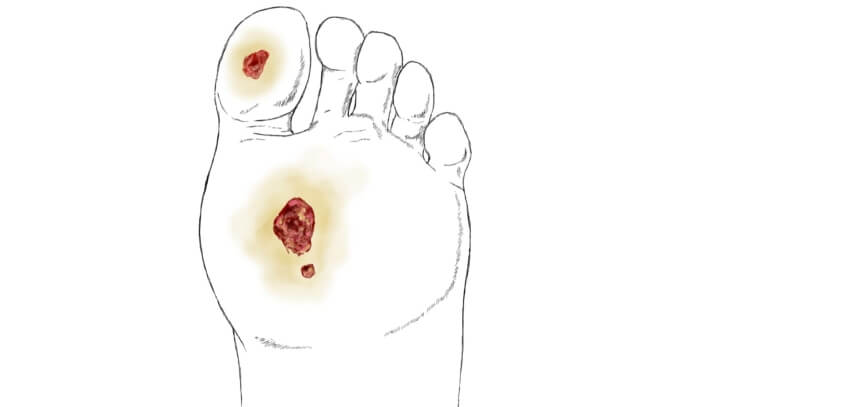
Развитие патологии:
Синдром диабетической стопы развивается в результате воздействия совокупности следующих факторов:
- периферическая полинейропатия (приводит к деформации стопы, препятствующей физиологическому положению её во время ходьбы и при стоянии, снижению всех видов чувствительности (болевой, вибрационной, тактильной, температурной) – в результате этих изменений повышается риск гнойно-некротических поражений);
- ангиопатия (поражение сосудов при сахарном диабете,представляющее собой атеросклеротический процесс – в результате затрудняется ток крови по сосудам и возникает ишемия отдельных участков тканей);
- нейроостеоартропатия (остеопороз, остеосклероз, разрушение суставных поверхностей, разрушение отдельных участков кости, патологические переломы);
- облитерирующие заболевания артерий нижних конечностей;
- травмы и деформации стопы;
- инфекции, особенно грибковые;
- общее и местное снижение иммунитета.
Клинические проявления
Международная рабочая группа по проблемам диабетической стопы выделяет категории, отражающие сущность данного синдрома:
- кровоснабжение конечностей;
- чувствительность их;
- размер язвенного дефекта;
- глубина поражения;
- инфекционный процесс.
Группы синдрома диабетической стопы
В зависимости от особенностей клинической симптоматики выделяют 3 группы патологии:
- Нейропатическая форма является следствием нейропатии, сдавления тканей, их деформации, инфицирования и отека. Язвенный дефект возникает в тех участках стопы, на которые приходится максимальная нагрузка. В 70% случаев данная форма заболевания диагностируется преимущественно у лиц до 40 лет с диабетическим стажем 5 лет и более, нередко злоупотребляющих алкоголем. Как правило, язвы локализуются в зонах повышенного давления, местах гиперкератоза, на подошве, в области межпальцевых промежутков, в участках выраженной деформации стоп. При пальпации безболезненны. Больные предъявляют жалобы на парестезии (ощущения покалывания, пощипывания, жжения в пораженных участках) и интенсивные ночные боли. Кожа конечностей сухая, теплая, пульсация на периферических артериях стоп сохранена, чувствительность (болевая, температурная и вибрационная) снижена, пяточный и коленный рефлексы ослаблены, мышцы атрофированы, стопа деформирована, определяется остеоартропатия.
- Ишемическая форма является следствием закупорки сосудов и развивающегося вследствие этого некроза нижележащих, недополучающих кровь тканей. Диагностируется в 10% случаев у лиц старше 55 лет с сопутствующей сердечно-сосудистой патологией (ИБС, артериальная гипертензия, атеросклероз), а также у злостных курильщиков. Проявляется цианозом (посинением) части конечности, болезненностью в этой области. По мере прогрессирования процесса на коже образуется язвенный дефект, который быстро увеличивается в ширину и глубину и максимально выражен в области, где кровоток минимален. Кожа бледная, цианотичная, влажная, холодная на ощупь. Чувствительность сохранена. Пульсация на периферических артериях стоп резко снижена или отсутствует. В участках конечности, где кровоток отсутствует полностью, ткани погибают – развивается гангрена, требующая ампутации части конечности.
- Смешанная форма характеризуется комбинацией признаков нейропатической и ишемической форм и проявляется поражением и нервов, и сосудов. Ведущие симптомы зависят от того, какое звено патогенеза выражено в большей степени. Эта форма заболевания особенно опасна, поскольку болевой синдром в данном случае выражен слабо или же отсутствует вообще – больные не всегда спешат обращаться за помощьюби приходят к врачу лишь тогда, когда язва достигла больших размеров и в тканях развились необратимые, не поддающиеся медикаментозному лечению изменения.
Диагностика заболевания
Для постановки диагноза данного заболевания может быть достаточно осмотра стопы больного сахарным диабетом и обнаружения на ней характерных, описанных выше изменений. Однако, для уточнения диагноза больному, как правило, назначают дополнительные методы обследования и консультации узких специалистов.
- определение гликемического профиля и гликозилированного гемоглобина;
- определение уровня липидов в крови (ЛПНП, ЛПВП, холестерин, триглицериды);
- измерение лодыжечно-плечевого индекса;
- консультацию эндокринолога;
- консультацию хирурга (с оценкой неврологического дефицита и измерением порога вибрационной чувствительности);
- консультацию невропатолога;
- консультацию офтальмолога.
Больным с выраженными деформациями стоп назначают рентгенографию стоп с последующей консультацией ортопеда.
Больным с отсутствием пульса на периферических артериях стоп или клиникой перемежающейся хромоты проводят ультразвуковую допплерографию и цветное дуплексное картирование артерий нижних конечностей с последующей консультацией сосудистого хирурга.
Больным с имеющимися язвами в области стоп проводят посев отделяемого раны с последующим определением чувствительности высеянной культуры к антибиотикам, в случае глубоких язв – рентгенографию стоп.
Комплекс лечебных мероприятий
- обучение больных в школе «Диабетическая стопа»;
- компенсацию сахарного диабета (коррекцию получаемой больным терапии – увеличение дозы пероральных сахароснижающих препаратов, назначение инсулина или же увеличение его дозы; подробные разъяснения по поводу диеты);
- антибиотикотерапию (как правило, используются антибиотики широкого спектра действия или же те, к которым чувствительна высеявшаяся бактериальная культура);
- симптоматическое лечение (обезболивающие препараты);
- местное лечение (оздоровление кожи вокруг дефекта, устранение отека конечности и гнойно-некротических, воспалительных изменений в самой язве);
- повышение иммунитета (как общее, так и местное).
На ранней стадии рекомендована местная терапия язвенного дефекта, разгрузка пораженного участка стопы, назначение больному антибиотиков (Цефтриаксон), препаратов, улучшающих кровоток (Актовегин, Пентоксифиллин, Нормовен), препаратов альфа-липоевой кислоты (Берлитион, Эспалипон), лазерная терапия.
На более поздних стадиях лечение проводят в хирургическом стационаре, где могут быть проведены некрэктомия, аутодермопластика язвенного дефекта и, как крайняя мера, – ампутация части конечности.

Существуют и новые методы лечение синдрома диабетической стопы, приводящие к более быстрому заживлению язвенных дефектов и снижающих необходимость ампутации. К сожалению, часть этих методов еще недостаточно изучена, а некоторые внедрены в практику лишь в отдельных мировых клиниках, из-за чего не являются доступными каждому пациенту с данной патологией. К таким методам относятся:
- терапия факторами роста;
- экстракорпоральная ударно-волновая терапия;
- лечение стволовыми клетками;
- лечение методом плазменной струи;
- био-механический метод и др.
Будьте здоровы!